Foto: Pixabay/Marcinjozwiak
Foto: Pixabay/Marcinjozwiak
Dr Nataša Stajić, pedijatar na Institutu za zdravstvenu zaštitu majke i deteta Srbije „Dr Vukan Čupić“, za publikaciju Nauka u Srbiji napisala je tekst o posledicama infekcija korona virusom kod dece.
Korona, u određenim slučajevima, ne dolazi sama
Tokom prošle nedelje troje dece primljeno je u Institut za zdravstvenu zaštitu majke i deteta Srbije „Dr Vukan Čupić“ sa laboratorijskim nalazima koji bi mogli odgovarati bolesti bubrega. Kod svih, ispostaviće se, radilo se o relativno novom, sistemskom oboljenju, povezanom sa SARS-CoV-2 infekcijom.
Time se broj bolesnika koji se do sada lečio u našoj ustanovi pod dijagnozom multisistemskog inflamatornog odgovora kod dece (MIS-C) povećao na skoro pedeset od početka aktuelne pandemije.
Osim ovog naziva, MIS-C u literaturi možete sresti i kao multiinflamatorni sindrom, pedijatrijski hiperinflamatorni sindrom ili pedijatrijski hiperinflamatorni šok.
Drugim rečima, radi se o zapaljenju različitih organa i organskih sistema koje je imunske prirode, ali još uvek nedovoljno jasnog mehanizma nastanka.
Sasvim je opravdan utisak pedijatara i kolega drugih specijalnosti, velikog medicinskog znanja i stručne radoznalosti, da je ovaj pedijatrijski aspekt pandemije nedovoljno poznat javnosti.
Kao što smo uvideli još u junu, a sada i po treći put potvrdili, kraj svakog lokalnog pandemijskog pika najavi pik obolevanja od MIS-C.
Prvi izveštaji o oboljenju koje se kod dece javlja posle infekcije virusom SARS-CoV2 i „podseća na nepotpuni Kavasaki vaskulitis“ stigli su aprilu 2020. godine, iz Velike Britanije. Prve bolesnike sa identičnom kliničkom slikom primili smo već u junu prošle godine.
Epidemiološka slika
MIS-C se javlja kod 1% dece koja su imala potvrđenu SARS-CoV-2 infekciju. Uglavnom obolevaju prethodno potpuno zdrava deca, ređe gojazna ili deca koja boluju od astme. Najčešća pojava ovog oboljenja je u uzrastu od 8 do 11 godina, ali se može pojaviti od 1. do 20. godine života.
Ispoljava se oko četiri do šest nedelja nakon zaraze korona virusom i najveći broj slučajeva se pojavljuje sa istim zakašnjenjem posle epidemijskih pikova.
Nastanak i razvoj bolesti
MIS-C nastaje kao posledica abnormalnog imunskog odgovora na infekciju virusom SARS-CoV-2 i smatra se da se radi o postinfekcijskom fenomenu, čiji precizni mehanizam nastanka nije poznat.
Ono što jeste poznato je da kod ovih bolesnika ostaju IgG antitela sa povećanom sklonošću za aktivaciju monocita, snižen broj T limfocita i povećana aktivacija CD8+ T limfocita.
Kod 35 procenata obolelih, PCR test na SARS-CoV-2 je pozitivan, a IgG antitela na „spike“ protein negativna. Kod 60 procenata pozitivna su samo specifična antitela, a PCR negativan.
U pet procenata slučajeva negativna su oba testa. Ovo je jedan od najjačih posrednih dokaza da se poremećaj imunskog sistema javlja nakon što se infekcija SARS-CoV-2 završila.
Sekvenciranjem genoma SARS-CoV-2 virusa kod dece koja su imala klasičnu sliku infekcije koronavirusom i onih koja su razvila MIS-C nisu nađene nikakve razlike u genomu izazivača, što navodi na zaključak da je pojava MIS-C, na neki način, određena osobinama domaćina.
Kako MIS-C izgleda u realnom životu?
Na pregled roditelji dovode prethodno potpuno zdravo dete, bez hroničnih bolesti, za koje nije primećeno da je imalo znake virusne infekcije u poslednje vreme. Međutim, ispostavlja se da su neki članovi porodice imali COVID-19 pre nekih mesec dana.
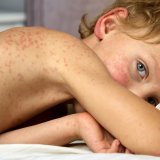
Dete se žali na bol u trbuhu i visoku temperaturu koja traje četiri ili više dana. Pregledom se registruje crvenilo konjunktiva, polimorfni osip, ubrzan srčani rad, nešto tiši srčani tonovi i nizak krvni pritisak. Najčešće nema anamnestičkih niti kliničkih znakova zahvaćenosti respiratornog sistema.
Laboratorijski nalazi pokazuju blago snižen broj trombocita (Tr 80–110 000), mirne leukocite, visok CRP (150–200), blago povišene azotne materije u krvi (urea i kreatinin) i blago snižen natrijum i fosfor u serumu. Ultrazvučnim pregedom srca registruje se snižena kontraktilnost leve komore (oko 40 odsto).
Sledi hospitalizacija i nastavak lečenja od strane naših imunologa, kardiologa, intenzivista, hematologa, neurologa, radiologa i, po potrebi, nefrologa.
Ishod lečenja u našoj ustanovi je, bar do sada, odličan, zahvaljujući posvećenom radu i naporu sveg osoblja i lekara, a najpre imunologa i kardiologa.
Međutim, tokom lečenja primenjuju se snažni lekovi za pojačanje srčane snage i podizanja krvnog pritiska, lekovi za izbacivanje viška tečnosti iz organizma, a može se javiti i potreba za primenom mehaničke ventilacije. Bolest se kod nekih naših bolesnika ispoljila i infarktom bubrega i zapaljenjem krvnih sudova mozga.
Pacijenti po završetku lečenja dolaze na povremene kontrole kod svih gore nabrojanih specijalista.
Kakve veze ima vakcinacija odraslih sa ovim oboljenjem?
Ovim tekstom želela sam da skrenem pažnju na, doduše retku, ali ozbiljnu posledicu infekcije virusom SARS-CoV-2 kod dece. Nju je moguće sasvim sprečiti ukoliko podstaknemo na vakcinaciju one kojima je to dostupno (svi stariji od 16 godina).
Ukoliko je potreban jak razlog za to, vakcinišite se u ime dece koja još uvek nemaju prava na imunizaciju, kako bismo konačno stigli do kolektivnog imuniteta i tako ih zaštitili.
Takođe, apsolutno podržavam pomeranje granice za vakcinaciju na što mlađi uzrast (trentutno je u Americi CDC odobrio vakcinisanje i dece od 12 do 15 godina starosti) jer SARS-CoV-2 ne zaobilazi decu. Njegov je efekat kod dece samo odložen, pa i manje prepoznatljiv, ali je jednako rizičan po zdravlje ili čak i život najmlađih.
***
Dodatni klinički detalji o MIS-C
Klinička slika
Oboljenje se razvija 2–6 nedelja posle infekcije virusom SARS-CoV-2; najčešće je ova infekcija imala asimptomski tok, pa ju je teško vremenski odrediti. Kako je testiranje od skora sveobuhvatnije, lakše se dobija podatak o vremenu kada je pozitivnost nastala.
Simptomi: Povišena telesna temperatura u trajanju od dva do šest dana (100 odsto), gastrointestinalni simptomi (bol u trbuhu, povraćanje, dijareja)(60–100 odsto), osip (45–75 odsto), konjunktivitis (30–80 odsto), zahvaćenost mukoza (crvene i otečene usne, „jagodast“ jezik)(30–75 odsto), respiratorni simptomi (ubrzano i disanje sa naporom)(21–65 odsto), neurološki simptomi (glavobolja, pospanost, razdražljivost)(30–60 odsto)
Klinički znaci: Cirkulatorni šok (30–75 odsto), slabost leve srčane komore (51–90 odsto), akutna respiratorna insuficijencija (28–52 odsto), akutno oštećenje bubrega (8–52 odsto), serozitis (pleuralni ili perikardni izliv, slobodna tečnost u trbušnoj šupljini)(24–57 odsto), hepatitis ili hepatomegalija (5–21 odsto), encefalopatija, konvulzije, koma (6–7 odsto)
Laboratorijski pokazatelji: Kompletna krvna slika: limfopenija — nizak broj limfocita (88–95 odsto), neutrofiija — povišen broj granulocita (68–90 odsto), anemija (70 odsto), trombocitopenija (31–80 odsto), povišeni markeri zapaljenja (C reaktivni protein, sedimentacija eritrocita, D-dimeri, fibrinogen, prokalcitonin, interleukin 6), povišeni markeri oštećenja miokarda (troponin, brain natriuretic peptid (BNP) ili pro BNP), povišeni urea i kreatinin, enzimi jetre, laktat dehidrogenaza, povećan broj leukocita u sedimentu urina
Ostali pregledi: Ultrazvučni pregled srca (sniženje ejekcione frakcije, dilatacija ili aneurizma koronarnih arterija, mitralna regurgitacija, perikardna efuzija), radiografija srca i pluća (infiltrativne promene i pleuralne efuzije), CT grudnog koša (ground glass opacifikacije), ultrazvučni pregled trbuha (slobodna tečnost, mezenterijalni adenitis, periholecistni edem)
Kriterijumi za dijagnozu MIS-C
Po odrednicama Svetske zdravstvene organizacije — za dijagnozu MIS-C potrebno je da bude ispunjeno svih šest kriterijuma:
- Uzrast 1–19 godina
- Povišena temperatura ≥ 3 dana
- Najmanje dva od sledećih znakova multisistemske zahvaćenosti:
- Osip, bilateralni konjunktivitis ili mukokutani znaci (promene u ustima, otok šaka, stopala)
- Hipotenzija ili šok
- Srčana insuficijencija, perikarditis, valvulitis, promene na koronarnim krvnim sudovima ili povišeni troponin/BMP
- Poremećaji koagulacije — produženi PT ili PTT ili povišen D-dimer
- Akutni gastrointestinalni simptomi
- Povišeni markeri zapaljenja (Se, CRP ili prokalcitonin)
- Izostanak drugih potencijalnih uzroka bakterijskog zapaljenja — bakterijska sepsa, streptokokni ili stafilokokni toksični šok sindrom
- Dokaz o infekciji virusom SARS-CoV-2, bilo koji od sledećih: pozitivan SARS-CoV-2 RT-PCR, pozitivna serologija na SARS-CoV-2, pozitivan antigenski test na SARS-CoV-2, kontakt sa osobom obolelom od COVID-19
Diferencijalna dijagnoza — razlike između naizgled sličnih infekcija
Akutni COVID-19: povišena temperatura razičitog trajanja, jasni respiratorni simptomi — kašalj, respiratorna insuficijencija ili ARDS, cirkulatorni šok, poremećaj koagulacije. Kod dece postoji i podatak o prethodnoj težoj hroničnoj bolesti.
MIS-C udružen sa COVID-19: povišena temperatura 4–6 dana, izrazito povišeni markeri zapaljenja, multisistemska zahvaćenost, srčana insuficijencija, cirkulatorni šok, retko se javljaju aneurizme koronarnih arterija, respiratorni simptomi slabije izraženi ili ih, češće, nema. U ovom slučaju su to prethodno zdrava deca.
Kavasaki sindrom — zapaljenje malih krvnih sudova, neinfektivno oboljenje mlađe dece nejasnog porekla: povišena temperatura ≥ 5 dana + 4 od 5 sledećih kriterijuma — obostrano zapaljenje u očima (konjuktivitis) i/ili crvene usne i jagodast jezik, crvenilo dlanova i tabana i otok nadlanice i stopala, crvenilo na kozi razlicitog oblika i rasporeda, oticanje limfnih čvorova u vratu, češće aneurizme koronarnih arterija. Obično su to mala deca, do 5 godina koja nemaju respiratornih simptoma niti zahvaćenosti više organskih sistema (uglavnom koža, sluzokoža i koronarni krvni sudovi).
Opcije za lečenje
- Hospitalizacija (imunolozi, kardiolozi, lekari intenzivne nege, hematolozi, nefrolozi)
- Cirkulatorna potpora i terapija srčane insuficijencije — dopamin, milrinon
- Terapija kortikosteroidima i intravenskim imunoglobulinima
- Antiinflamatorna terapija u zavisnosti od nivoa interleukina 6 — tocilizumab
- Antiagregaciona i antikoagulaciona terapija — niskomolekularni heparin
Smrtnost (uz pristup intenzivnoj nezi kada je potrebna) iznosi oko 1,7%. Dugoročna prognoza je, nažalost, još uvek nepoznata.
Tekst je deo online Medium publikacije “Nauka u Srbiji”, neprofitnog projekta namenjenog proverenom, naučnom i jasnom informisanju građana. Svi autori su naučnici koji koriste svoje znanje i iskustvo za teme koje obrađuju, a urednici svoje medijsko iskustvo . Za još tekstova posetite: https://medium.com/science-in-serbia-nauka-u-srbiji
Pratite nas na našoj Facebook i Instagram stranici, ali i na X nalogu. Pretplatite se na PDF izdanje lista Danas.